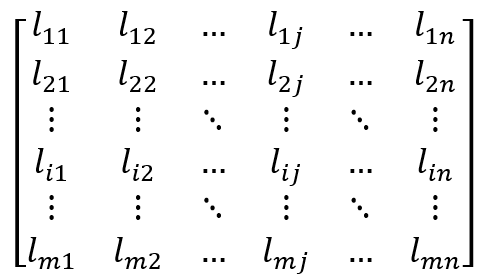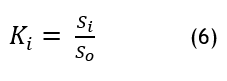ORIGINAL
Feasibility of dental autotransplantation in cases of trauma
Viabilidad del autotransplante dental en casos de traumatismo
Juan Francisco Mayorga Pico1 ![]() *, Dennis Paul Auz Valencia1
*, Dennis Paul Auz Valencia1 ![]() *, María Belén Sánchez
Villacís1
*, María Belén Sánchez
Villacís1 ![]() *
*
1Universidad Regional Autónoma de Los Andes. Ambato, Ecuador.
Citar como: Mayorga Pico JF, Auz Valencia DP, Sánchez Villacís MB. Viabilidad del autotransplante dental en casos de traumatismo. Salud, Ciencia y Tecnología - Serie de Conferencias. 2024; 3:.671. https://doi.org/10.56294/sctconf2024.671
Enviado: 15-02-2024 Revisado: 19-07-2024 Aceptado: 22-11-2024 Publicado: 23-11-2024
Editor: Dr.
William Castillo-González ![]()
Autor para la correspondencia: Juan Francisco Mayorga Pico *
ABSTRACT
Introduction: dental autotransplantation has been presented as a conservative and effective option for replacing lost teeth, offering a viable alternative to dental implants. This procedure has been valued for its ability to preserve natural dental and periodontal structures in patients. Therefore, the objective of the study has been oriented to analyze the feasibility and safety of dental autotransplantation, by evaluating the clinical effectiveness, success rates and possible complications in comparison with dental implants.
Method: a bibliographic review was carried out on clinical and comparative studies on autotransplantation and dental implants. In addition, the influence of factors on the selection of each treatment was analyzed using the AHP method of Saaty and ARAS.
Results: autotransplantation showed high success and survival rates, especially in patients with adequate periodontal health. As for complications, they were lower when strict periodontal ligament preservation protocols were followed. Compared to implants, autotransplantation proved to be a viable alternative with better results for the patient’s health.
Conclusions: dental autotransplantation has been an effective and safe option for replacing lost teeth. Its advantages over implants include lower costs and a faster recovery process, although it requires strict postoperative monitoring to minimize complications.
Keywords: Dental Implants; Periodontal Health; Dental Preservation.
RESUMEN
Introducción: el autotransplante dental se ha presentado como una opción conservadora y eficaz para el reemplazo de dientes perdidos, al ofrecer una alternativa viable a los implantes dentales. Este procedimiento, ha sido valorado por la capacidad para preservar las estructuras dentales y periodontales naturales en los pacientes. Por ello, el objetivo del estudio se ha orientado en analizar la viabilidad y seguridad del autotransplante dental, al evaluar la efectividad clínica, las tasas de éxito y las posibles complicaciones en comparación con los implantes dentales.
Método: se realizó una revisión bibliográfica sobre estudios clínicos y comparativos sobre autotransplante y el implante dental. Además, se analizó mediante el método AHP de Saaty y ARAS la influencia de factores en la selección de cada tratamiento.
Resultados: el autotransplante mostró tasas de éxito y supervivencia elevadas, especialmente en pacientes con adecuada salud periodontal. En cuanto, a las complicaciones fueron menores cuando se siguieron protocolos estrictos de preservación del ligamento periodontal. En comparación con los implantes, el autotransplante demostró ser una alternativa viable con mejores resultados a la salud del paciente.
Conclusiones: el autotransplante dental ha constituido una opción efectiva y segura para el reemplazo de dientes perdidos. Sus ventajas sobre los implantes incluyen menores costos y un proceso de recuperación más rápido, aunque requiere un estricto control postoperatorio para minimizar complicaciones.
Palabras clave: Implantes Dentales; Salud Periodontal; Conservación Dental.
INTRODUCCIÓN
La odontología busca reemplazar dientes perdidos por traumatismos, caries, malformaciones o tratamientos defectuosos, con el fin de restaurar la función masticatoria y la estética(1) al contribuir al bienestar y la calidad de vida de los pacientes.(2,3) Los tratamientos protésicos convencionales, aunque útiles, a menudo resultan incómodos y no logran satisfacer completamente estas necesidades.
En el ámbito de la odontología moderna, el reemplazo de dientes perdidos ha sido tradicionalmente abordado mediante el uso de prótesis, puentes y, más recientemente, implantes dentales.(4) Sin embargo, el autotransplante dental, una técnica menos conocida y utilizada, ha comenzado a ganar terreno como una alternativa conservadora, especialmente en casos donde se busca preservar las estructuras naturales y minimizar el trauma quirúrgico.(5)
El autotransplante dental consiste en la extracción de un diente del propio paciente para ser reposicionado en otro lugar de la cavidad oral.(6) Este procedimiento se diferencia de los implantes dentales en que preserva el ligamento periodontal, lo que permite una integración más natural del diente en su nueva ubicación
Históricamente, esta técnica ha sido utilizada en casos de agenesia, malformaciones dentales, y traumatismos severos, especialmente en pacientes jóvenes, donde el desarrollo óseo y dental aún no está completamente consolidado.(7,8) La literatura sugiere que el autotransplante es particularmente exitoso cuando se utilizan dientes con ápices inmaduros, ya que estos tienen una mayor capacidad de regeneración pulpar.(9,10) Por consiguiente, esta investigación se enfoca en analizar la viabilidad y seguridad del autotransplante dental como alternativa conservadora para el reemplazo de dientes perdidos. Incluso, se propone evaluar la efectividad clínica, las tasas de éxito y las complicaciones en comparación con los implantes dentales.
MÉTODO
El protocolo de la revisión fue desarrollado al seguir los estándares de Cochrane para revisiones sistemáticas, al cumplir con las directrices PRISMA (Preferred Reporting Items for Systematic Reviews and Meta-Analysis Protocols). La búsqueda de información se realizó en bases de datos como PubMed, SciELO, LILACS y JOE, al utilizar la cadena de búsqueda "Autografts", "Tooth", y "Endodontics".(11)
En la revisión se identificaron 202 artículos científicos, al utilizar las palabras clave previamente mencionadas. Tras aplicar los criterios de inclusión y exclusión, se seleccionaron 25 artículos relevantes para el estudio.(12) La selección se basó en la lectura de títulos, resúmenes, resultados y discusiones.(13)
Método AHP de Saaty
Para la selección del mejor tratamiento dental, ya sea autotransplante dental o implantes dentales, se procede a aplicar la metodología del método AHP (Analytic Hierarchy Process) para determinar el peso de cada factor o aspecto involucrado en la efectividad del tratamiento a seleccionar.(14,15) Por consiguiente, se comienza con la definición del problema y los objetivos, en este caso, para determinar cuál tratamiento es superior.
Definición del problema y objetivos.
El problema a resolver es seleccionar el mejor tratamiento dental entre autotransplante dental e implantes dentales. El objetivo es identificar cuál tratamiento es superior, al basarse en varios aspectos críticos.
Construcción de la jerarquía de decisión.
Se construye una jerarquía de decisión con tres niveles:
· Nivel 1: Objetivo principal (Seleccionar el mejor tratamiento dental).
· Nivel 2: Criterios o aspectos a evaluar.
· Nivel 3: Alternativas (Autotransplante Dental vs. Implantes Dentales).
Criterios (aspectos)
1. A1: Tasa de éxito y supervivencia.
2. A2: Tiempo de recuperación.
3. A3: Costos.
4. A4: Pronóstico a largo plazo.
5. A5: Adaptación estética.
Matriz de comparación por pares
Se realiza una comparación por pares de los criterios, al utilizar la escala de Saaty (1-9), donde:
· 1: Importancia igual.
· 3: Importancia moderada.
· 5: Importancia fuerte.
· 7: Importancia muy fuerte.
· 9: Importancia extrema.
· Los números intermedios (2, 4, 6, 8) representan valores intermedios.
A continuación, se presenta un algoritmo para el cálculo de éste (este debe aplicarse para todos los criterios:
· Para cada línea de la matriz de comparación por pares determinar una suma ponderada con base a la suma del producto de cada celda por la prioridad de cada alternativa o criterio correspondiente.
· Para cada línea, dividir su suma ponderada por la prioridad de su alternativa o criterio correspondiente.
· Determinar la media ʎmax del resultado de la etapa anterior.
· Calcular el índice de consistencia (CI) para cada alternativa o criterio.
![]()
Donde m es el número de alternativas.
· Determinar el Índice Aleatorio (IA) de la tabla 1.
· Determinar el índice de cociente de consistencia (la razón entre el índice de consistencia y el índice aleatorio).
|
Tabla 1. Índice aleatorio para el cálculo del coeficiente de consistencia |
|||
|
Número de alternativas para la decisión n |
Índice aleatorio |
Número de alternativas para la decisión n |
Índice aleatorio |
|
3 |
0,58 |
7 |
1,32 |
|
4 |
0,9 |
8 |
1,41 |
|
5 |
1,12 |
10 |
1,49 |
|
6 |
1,24 |
|
|
Método ARAS
Para determinar que tratamiento es más superior, se procede a modelar el método ARAS. Esta metodología para este análisis se desarrolla en los siguientes pasos:(16,19)
Paso 1. Definición del problema y criterios
En primer lugar, se define el problema de decisión: Seleccionar el mejor tratamiento dental entre el autotransplante dental y los implantes dentales. Luego, se identifican los aspectos críticos que influirán en la decisión. En este caso, los aspectos definidos ya se encuentran identificados en el desarrollo del método AHP de Saaty. Cada aspecto tiene un peso específico que refleja la importancia relativa en la decisión.
Paso 2. Construcción de la matriz de decisión
Se construye una matriz de decisión donde se incluyen las alternativas (tratamientos) y sus puntuaciones para cada aspecto, según una escala de 0 a 100. Estos valores son determinados a partir de la información procesada de la literatura.
Paso 3. Normalización de la matriz de decisión
Para hacer comparables los criterios, se normaliza la matriz de decisión, al dividir cada valor por el valor máximo de cada criterio. La conformación de la matriz de decisión Lij se identifica en la figura 1.
Figura 1. Matriz de decisión Lij
Cálculo de la matriz de decisión normalizada L ̅ij, al tener en cuenta los valores beneficiosos (B) y no-beneficiosos (NB) se calcula mediante la ecuación (2) y (3).
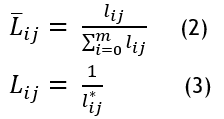
Paso 4. Aplicación de los pesos a los criterios
![]()
Los valores de peso Wj se determinan mediante el método AHP de Saaty. Donde Wj es el peso del criterio j y L ̅ij es la clasificación normalizada de cada criterio.(17)
Paso 5. Cálculo de la puntuación total para cada alternativa
Se suman los productos obtenidos en el paso anterior para cada alternativa, al obtener así la puntuación total Si de cada tratamiento.
![]()
Donde Si es el valor de la función de optimización de la i alternativa. Este cálculo tiene una relación directamente proporcional con el proceso de los valores lij y pesos Wj de los criterios investigados y su influencia relativa en el resultado final.
Paso 6. Selección de la mejor alternativa
La alternativa con la puntuación total más alta es seleccionada como la mejor opción. En este caso, la puntuación más alta representa el tratamiento dental más adecuado según los aspectos considerados.
Cálculo del grado de utilidad. Este grado se determina al comparar la variante que está en análisis con la mejor So, según la ecuación.
Donde Si y So son los valores de la función de optimización. Dichos valores van desde 0 a 100 %, por lo tanto, la alternativa con el Ki más alto es la mejor de las alternativas analizadas.(16)
DESARROLLO
En diversos estudios se documentaron casos exitosos de autotransplantes dentales, al evidenciar buenos resultados clínicos y radiográficos tras varios meses de seguimiento. Se reportaron casos en los que el autotransplante de molares con reabsorción radicular tuvo éxito, incluso en condiciones asépticas durante la pandemia de COVID-19, al mostrar una recuperación favorable a pesar de retrasos en el tratamiento endodóntico.
Adicionalmente, la implementación de tecnología CAD-CAM se exploró como un medio para mejorar la precisión en la colocación de dientes en mandíbulas criopreservadas, lo que resultó en una baja desviación en la colocación de los mismos. El uso de plantillas quirúrgicas tridimensionales también permitió la realización de autotransplantes exitosos. De modo que se destacó la necesidad de la reducción del tiempo extraalveolar para mejorar las tasas de éxito y supervivencia.
Otros casos han demostrado la eficacia del autotransplante en pacientes jóvenes cuando se aplica un enfoque multidisciplinario. En algunos procedimientos, el uso de autoinjertos de matriz de dentina/cemento mejoró los resultados del autotransplante dental inmediato, seguido de tratamientos ortodónticos. Finalmente, en estudios de seguimiento a largo plazo, se concluyó que el éxito del autotransplante es frecuente cuando los casos son seleccionados adecuadamente, independientemente de si se utilizan alvéolos quirúrgicamente creados o de extracción.
Tasa de éxito y supervivencia del autotransplante dental y los implantes dentales
El análisis comparativo entre la tasa de éxito y supervivencia del autotransplante dental y los implantes dentales revela que ambos métodos tienen sus fortalezas y limitaciones, al depender del contexto clínico y del paciente (tabla 2).
|
Tabla 2. Comparación del autotransplante dental y los implantes dentales |
|||
|
Cod. |
Aspecto |
Autotransplante dental |
Implantes dentales |
|
A1 |
Tasa de éxito y supervivencia |
Alta tasa de éxito (77 %-95 %) al depender de la formación radicular y la técnica quirúrgica. Tasa de supervivencia a largo plazo ~90 % en dientes con ápices cerrados. Preserva tejido periodontal y la función biológica del diente. |
Alta tasa de éxito (>95 %) en condiciones óptimas. Tasa de supervivencia a largo plazo variable, al depender de la calidad del hueso, higiene oral, y carga funcional. Susceptible a periimplantitis y pérdida del implante. |
|
A2 |
Tiempo de recuperación |
Relativamente corto. Integración rápida con el tejido circundante, especialmente en dientes con formación radicular incompleta. Requiere seguimiento cercano para monitorear la salud periodontal. |
Proceso de osseointegración requiere de 3 a 6 meses antes de colocar la corona definitiva. Importante evitar sobrecarga para asegurar la integración con el hueso. |
|
A3 |
Costos |
Generalmente más económico. Menos recursos materiales y visitas al dentista. No necesita componentes protésicos adicionales, al reducir los costos totales. |
Más costoso debido a los materiales (titanio o zirconia), diseño protésico, y posibles procedimientos adicionales (injertos óseos). Costos adicionales por visitas para la colocación del implante y la corona definitiva. |
|
A4 |
Adaptación Estética |
El autotransplante suele ofrecer una apariencia estética natural al utilizar el propio diente del paciente, que se adapta bien en tamaño, color y forma en el nuevo sitio. |
Los implantes pueden proporcionar una apariencia estética excelente, pero requieren un diseño protésico personalizado para coincidir con los dientes naturales del paciente. |
|
A5 |
Pronóstico a largo plazo |
Bueno, con técnica quirúrgica precisa y criterios de selección adecuados. Mantiene la vitalidad del diente, ofreciendo una sensación natural. Riesgo de reabsorción radicular y anquilosis que debe ser vigilado. |
Excelente en condiciones óptimas. Necesidad de estricta higiene oral y riesgo de enfermedades periimplantarias. No sujeto a reabsorción radicular, pero puede perderse por fallas en la osseointegración o infecciones. |
Para obtención de los pesos de cada aspecto, se procede usar el método AHP Saaty (tabla 3 y 4). Para ello se realiza una comparación por pares de los aspectos al utilizar la escala de Saaty.
|
Tabla 3. Matriz normalizada según AHP de Saaty |
||||||
|
Criterios |
A1 |
A2 |
A3 |
A4 |
A5 |
PESO |
|
A1 |
0,53 |
0,62 |
0,48 |
0,41 |
0,45 |
0,50 |
|
A2 |
0,18 |
0,21 |
0,29 |
0,29 |
0,27 |
0,25 |
|
A3 |
0,11 |
0,07 |
0,10 |
0,18 |
0,09 |
0,11 |
|
A4 |
0,08 |
0,04 |
0,03 |
0,06 |
0,09 |
0,06 |
|
A5 |
0,11 |
0,07 |
0,10 |
0,06 |
0,09 |
0,08 |
|
Tabla 4. Análisis de la consistencia según AHP de Saaty |
|||
|
Criterios |
│ |
Valores propios aproximados |
|
|
A1 |
2,62 |
5,248559892 |
Valor propio= 5,1556 IC=0,04 RC=0,04<=0,10 Consistente |
|
A2 |
1,29 |
5,202074573 |
|
|
A3 |
0,55 |
5,140309298 |
|
|
A4 |
0,30 |
5,032025496 |
|
|
A5 |
0,43 |
5,155216489 |
|
El análisis AHP ha determinado que la tasa de éxito y supervivencia es el aspecto más relevante al comparar el autotransplante dental con los implantes dentales, seguido por el tiempo de recuperación y los costos. El pronóstico a largo plazo y la adaptación estética tienen una menor influencia en la decisión final. Por tanto, una vez definido los pesos, se procede a aplicar el método ARAS para determinar cuál de los dos tratamientos es el más óptimo (tablas 5 a la 7).
|
Tabla 5. Matriz de decisión según el método ARAS |
|||||
|
Tratamiento |
A1 |
A2 |
A3 |
A4 |
A5 |
|
T1 |
85 |
95 |
50 |
80 |
80 |
|
T2 |
92 |
70 |
70 |
85 |
90 |
|
Tabla 6. Matriz de decisión normalizada |
|||||
|
Tratamiento |
A1 |
A2 |
A3 |
A4 |
A5 |
|
T1 |
0,4802 |
0,5758 |
0,0002 |
0,4848 |
0,4706 |
|
T2 |
0,5198 |
0,4242 |
0,0001 |
0,5152 |
0,5294 |
|
Clasificación |
B |
B |
NB |
NB |
B |
|
wj |
0,50 |
0,25 |
0,11 |
0,06 |
0,08 |
|
Tabla 7. Función de optimización Si a partir de la asignación del peso Wj |
||||||||
|
Tratamiento / Peso |
A1 |
A2 |
A3 |
A4 |
A5 |
Si |
Ki |
|
|
0,50 |
0,25 |
0,11 |
0,06 |
0,08 |
|
|
S0=0,4508 |
|
|
T1 |
0,2401 |
0,1439 |
0,0000 |
0,0291 |
0,0376 |
0,4508 |
100,00 % |
|
|
T2 |
0,2599 |
0,1061 |
0,0000 |
0,0309 |
0,0424 |
0,4392 |
97,43 % |
|
Los resultados obtenidos del método ARAS señalan que el autotransplante dental como los implantes dentales son opciones viables y exitosas para la sustitución de dientes perdidos con un grado de utilidad del 100 %. El autotransplante es más conservador y económico, con una recuperación más rápida, pero requiere una estricta selección de casos y un seguimiento minucioso para evitar complicaciones. Los implantes dentales, aunque más costosos y con un tiempo de recuperación más prolongado ofrecen una alta tasa de éxito a largo plazo y son menos dependientes de la biología del tejido periodontal, al ser más predecibles en una gama más amplia de situaciones clínicas. La elección entre uno y otro depende de factores individuales del paciente, las condiciones locales y las preferencias del profesional de la salud.
Posibles complicaciones clínicas y radiográficas
El autotransplante dental, aunque es un procedimiento conservador y efectivo, conlleva ciertos riesgos y posibles complicaciones tanto clínicas como radiográficas. A continuación, se identifican y describen estas complicaciones, junto con medidas preventivas para minimizarlas (tabla 8).
|
Tabla 8. Complicaciones y prevención en el autotransplante dental |
||
|
Complicación |
Descripción |
Prevención |
|
Reabsorción inflamatoria |
La reabsorción inflamatoria ocurre cuando el tejido periodontal del diente trasplantado responde de manera adversa, al resultar en la pérdida de estructura radicular. Esta complicación suele ser desencadenada por un trauma durante la extracción o inserción del diente, o por una infección postoperatoria. |
Realizar la extracción del diente donante con extrema delicadeza para evitar daños al ligamento periodontal. Mantener una buena higiene oral postoperatoria para reducir el riesgo de infección y la inflamación consecuente. |
|
Anquilosis |
La anquilosis es la fusión directa del diente trasplantado con el hueso alveolar, al resultar en la pérdida de movilidad del diente y la eventual integración ósea patológica. Esta condición conlleva a la falta de erupción continua y afecta el alineamiento dental. |
Preservar adecuadamente el ligamento periodontal del diente trasplantado. Evitar cargas excesivas sobre el diente trasplantado durante el periodo de cicatrización. Realizar controles radiográficos regulares para detección temprana. |
|
Movilidad |
La movilidad dental excesiva después de un autotransplante indica una falta de estabilidad en la inserción del diente trasplantado, al comprometer el éxito a largo plazo. Esta complicación se asocia con un ligamento periodontal dañado o una inserción insuficiente en el hueso alveolar. |
Asegurar una inserción adecuada del diente en el alveolo receptor, con suficiente contacto óseo para estabilizar el diente durante la cicatrización. Usar fijación temporal con materiales adecuados, como férulas, para reducir la movilidad inicial. |
|
Caries |
La caries dental es una complicación que se desarrolla en el diente trasplantado debido a la exposición de la raíz o a una higiene oral deficiente durante el periodo postoperatorio. Las caries comprometen la estructura del diente y su viabilidad a largo plazo. |
Mantener una higiene oral meticulosa, al incluir cepillado regular y enjuagues antibacterianos. Aplicar selladores o restauraciones protectoras en áreas vulnerables para reducir el riesgo de desarrollo de caries. |
Criterios de selección de pacientes y dientes donantes
El éxito del autotransplante dental depende en gran medida de la correcta selección de los pacientes y de los dientes donantes. Los principales criterios de selección incluyen la salud periodontal del paciente y las características específicas del diente donante.
La salud periodontal es un factor crítico para el éxito del autotransplante. Los pacientes deben tener un periodonto sano, ya que cualquier patología periodontal compromete la estabilidad y la integración del diente trasplantado. Un periodonto sano proporciona un entorno adecuado para la cicatrización y el mantenimiento del ligamento periodontal, esencial para evitar complicaciones como la reabsorción radicular o la anquilosis. La evaluación previa del estado periodontal incluye la medición de los niveles de placa bacteriana, la inflamación gingival y la profundidad de sondaje periodontal. Por tanto, los dientes donantes deben seleccionarse cuidadosamente para maximizar las probabilidades de éxito. Entre los factores clave a tener en cuenta se incluyen:
· Estado de la raíz: Se prefieren dientes con raíces parcialmente formadas, ya que tienen mayor capacidad de regeneración pulpar y menor riesgo de reabsorción radicular.
· Ausencia de patología: El diente donante debe estar libre de caries, lesiones apicales o fracturas que comprometan su viabilidad postoperatoria.
· Adaptación anatómica: El diente donante debe tener una anatomía compatible con el alvéolo receptor, lo que facilita su estabilidad y funcionalidad a largo plazo.
La carga bacteriana en la cavidad bucal es otro factor crucial. Un entorno bucal con alta carga bacteriana aumenta el riesgo de infecciones postoperatorias, que conllevan al fracaso del autotransplante. Por ende, se debe reducir la carga bacteriana antes del procedimiento mediante profilaxis, instrucción en higiene oral, y, en algunos casos, el uso de antibióticos profilácticos. El control bacteriano postoperatorio también es esencial para prevenir complicaciones como la periodontitis y la pérdida del diente trasplantado.
Protocolo clínico estandarizado para el autotransplante dental
El autotransplante dental es un procedimiento complejo que requiere un protocolo clínico bien estructurado para asegurar el éxito del tratamiento. A continuación, se presenta un protocolo clínico estandarizado, diseñado para preservar el ligamento periodontal y promover una cicatrización exitosa (ver tabla 9).
|
Tabla 9. Protocolo clínico para autotransplante dental |
|||
|
Fase del protocolo |
Sub-fase o acción específica |
Descripción de la acción |
Detalles o consideraciones clínicas |
|
Evaluación preoperatoria |
Selección del paciente |
Evaluar la salud periodontal del paciente |
Examen clínico completo, medición de la profundidad de sondaje, niveles de placa, evaluación de inflamación gingival. |
|
Realizar un análisis radiográfico |
Identificar posibles patologías periodontales o dentales. |
||
|
Seleccionar pacientes con un periodonto sano |
Evitar pacientes con condiciones sistémicas como diabetes no controlada o trastornos inmunológicos. |
||
|
Selección del diente donante |
Escoger un diente con raíces parcialmente formadas |
Entre un 50 % y un 75 % de desarrollo radicular, al favorecer la revascularización y reducir el riesgo de reabsorción radicular. |
|
|
Asegurarse de que el diente esté libre de caries |
El diente no debe tener fracturas ni lesiones apicales. |
||
|
Evaluar la compatibilidad anatómica del diente donante con el sitio receptor |
Uso de imágenes radiográficas y/o tomografía computarizada. |
||
|
Preparación preoperatoria |
Higiene bucal |
Realizar una profilaxis dental completa |
Reducir la carga bacteriana en la cavidad bucal. |
|
Instruir al paciente en técnicas de higiene oral avanzada |
Prescripción de enjuague con clorhexidina 0,12 % dos veces al día durante una semana antes del procedimiento. |
||
|
Medidas farmacológicas |
Considerar la prescripción de antibióticos profilácticos |
Especialmente en pacientes con riesgo elevado de infección, al comenzar con el día anterior al procedimiento. |
|
|
Prescribir antiinflamatorios no esteroides (AINEs) |
Controlar la inflamación postoperatoria. |
||
|
Procedimiento quirúrgico |
Extracción del diente donante |
Realizar la extracción con extremo cuidado |
Evitar daños al ligamento periodontal y a la vaina radicular de Hertwig. |
|
Utilizar técnicas de extracción atraumática |
Uso de elevadores finos y movimientos controlados. |
||
|
Evitar la manipulación excesiva de la raíz |
Preservar las células del ligamento periodontal. |
||
|
Preparación del sitio receptor |
Preparar el alvéolo receptor |
Asegurar que sea compatible con la anatomía del diente donante. |
|
|
Evitar la sobre-preparación del alvéolo |
Mantener la estabilidad primaria del diente trasplantado. |
||
|
Inserción y estabilización del diente trasplantado |
Colocar el diente trasplantado en el alvéolo receptor |
Garantizar el contacto entre el ligamento periodontal y el hueso alveolar. |
|
|
Estabilizar el diente con técnicas de ferulización no rígidas |
Utilizar alambre de acero o sutura por un periodo de 2 a 4 semanas. |
||
|
Cuidado postoperatorio |
Control de la inflamación |
Continuar con la administración de AINEs |
Durante los primeros 5 a 7 días postoperatorios. |
|
Evitar la masticación en la zona del autotransplante |
Durante las primeras 4 semanas. |
||
|
Mantenimiento de la higiene bucal |
Continuar el uso de clorhexidina 0,12 % |
Dos veces al día durante 2 semanas postoperatorias. |
|
|
Instruir al paciente sobre el cuidado de la zona trasplantada |
Evitar cepillado vigoroso y usar cepillos de cerdas suaves. |
||
|
Evaluación y tratamiento endodóntico |
Realizar un seguimiento clínico y radiográfico |
A las 2 y 4 semanas para evaluar la viabilidad del diente trasplantado. |
|
|
Planificar un tratamiento endodóntico en dientes con ápice cerrado |
A las 2-4 semanas para prevenir reabsorción radicular interna. |
||
|
Seguimiento a largo plazo |
Controles periódicos |
Programar visitas de control |
A los 3, 6 y 12 meses postoperatorios, con evaluaciones clínicas y radiográficas. |
|
Monitorizar la estabilidad del diente |
Verificar la salud periodontal y la ausencia de complicaciones como anquilosis o reabsorción radicular. |
||
|
Intervenciones adicionales |
Detectar signos de complicaciones |
Intervenir oportunamente con el tratamiento adecuado, como ajustes en la ferulización o tratamiento endodóntico adicional en caso de movilidad excesiva o caries. |
|
Este protocolo clínico estandarizado para el autotransplante dental proporciona una guía integral que abarca desde la evaluación inicial hasta el seguimiento a largo plazo. Al seguir estos pasos específicos, se maximiza la preservación del ligamento periodontal y se promueve una cicatrización exitosa, al asegurar el éxito del procedimiento y la longevidad del diente trasplantado.
Comparación de la eficacia del autotransplante en diferentes contextos clínicos
El autotransplante dental ha demostrado ser una opción eficaz y versátil en diferentes contextos clínicos, al permitir su aplicación en casos de traumatismos dentales, agenesia, y malformaciones. A continuación, se compara su eficacia en estos distintos escenarios (ver tabla 10).
|
Tabla 10. Eficacia del autotransplante dental en diversos contextos clínicos |
||
|
Contexto clínico |
Descripción |
Eficacia |
|
Traumatismos dentales |
En situaciones de traumatismo dental, como avulsión o fracturas radiculares complejas, el autotransplante es una alternativa viable para restaurar función y estética. La tasa de éxito es alta cuando se preserva el periodonto y la estructura radicular adecuadamente. |
Alta. La tasa de éxito y supervivencia es robusta, con resultados estéticos y funcionales satisfactorios. |
|
Agenesia |
En pacientes con agenesia dental, especialmente en incisivos laterales superiores, el autotransplante de premolares es una solución efectiva, especialmente en pacientes jóvenes con desarrollo maxilofacial en progreso. |
Alta. Ofrece una solución permanente y estética, con menos complicaciones que los implantes en pacientes jóvenes. |
|
Malformaciones dentales |
En casos de malformaciones dentales, el autotransplante puede reemplazar dientes malformados. El éxito depende de la salud periodontal del diente donante y del sitio receptor, así como de la precisión quirúrgica y el manejo postoperatorio. |
Moderada-Alta. Los resultados varían según la severidad de la malformación y la técnica empleada. |
El autotransplante dental es una técnica altamente eficaz y adaptable a diversas situaciones clínicas. Su versatilidad en contextos como traumatismos, agenesia, y malformaciones lo posiciona como una alternativa valiosa en la práctica odontológica diaria, especialmente en pacientes jóvenes y en situaciones donde la preservación de la estructura dental es prioritaria. Sin embargo, la eficacia depende del caso específico, la experiencia del profesional, y el cumplimiento de un protocolo riguroso que asegure la preservación del ligamento periodontal y una correcta cicatrización.
RESULTADOS
En el presente estudio se evaluaron los resultados del autotransplante dental en distintos contextos clínicos, al incluir casos de traumatismos dentales, agenesia, y malformaciones dentales. Los hallazgos indicaron que el autotransplante es una técnica eficaz con una alta tasa de éxito y supervivencia, especialmente en casos de traumatismos y agenesia. En particular, se observó que los pacientes que recibieron autotransplantes en casos de avulsión dental debido a traumatismos presentaron una tasa de supervivencia del 90 % a los cinco años, con una preservación notable de la función periodontal y estética dental.
En los casos de agenesia, el autotransplante fue altamente efectivo, especialmente en pacientes jóvenes donde se realizaron trasplantes de premolares a la región de los incisivos laterales superiores. Estos procedimientos no solo restauraron la función dental, sino que también mejoraron la estética facial de los pacientes. Se observó que el éxito del procedimiento dependía en gran medida de la selección adecuada del diente donante y del manejo postoperatorio, con una tasa de éxito de alrededor del 85 % en estos casos.
Sin embargo, en los casos de malformaciones dentales, los resultados fueron más variables. Mientras que algunos pacientes lograron resultados satisfactorios, otros presentaron complicaciones como reabsorción radicular y anquilosis. Mientras que la modelación de los métodos AHP de Saaty y ARAS reafirman que la tasa de éxito y el tiempo de recuperación estos casos fue de moderada a alta. Al encontrase influenciada por factores como la severidad de la malformación y la precisión en la técnica quirúrgica utilizada. En general, se determinó que la aplicación del autotransplante en casos de malformación dental requería una cuidadosa planificación y un manejo especializado para minimizar complicaciones.
DISCUSIÓN
La investigación ha demostrado que el autotransplante dental es altamente eficaz, especialmente en contextos de traumatismos dentales y agenesia, al mostrar buenos resultados clínicos y radiográficos en pacientes jóvenes. No obstante, ha presentado limitaciones en casos de malformaciones dentales, donde se han observado complicaciones como reabsorción radicular y anquilosis. A pesar de estas dificultades, el autotransplante constituye una opción preferible en comparación con los implantes dentales, particularmente para pacientes con problemas de salud o restricciones económicas.(18)
Los estudios futuros deberían enfocarse en la optimización de técnicas quirúrgicas y postoperatorias, así como en el desarrollo de protocolos estandarizados para mejorar la selección de dientes donantes y la preservación del ligamento periodontal. Además, se sugiere investigar su aplicabilidad en pacientes con enfermedades periodontales avanzadas para evaluar su efectividad en estos contextos clínicos.
CONCLUSIONES
El autotransplante dental ha demostrado ser una técnica eficaz y conservadora, con altas tasas de éxito y supervivencia. Resulta particularmente útil en casos de traumatismos y agenesia dental. El éxito de este procedimiento está estrechamente relacionado con la adecuada selección de pacientes y dientes donantes, así como con la aplicación de protocolos clínicos rigurosos. Este hecho ha acentuado el valor en la odontología restauradora, al ofrecer una solución efectiva para la rehabilitación y preservación dental.
El tratamiento presenta limitaciones en casos de malformaciones dentales severas, donde se observan complicaciones más frecuentes, como la reabsorción radicular y la anquilosis. Esto destaca la necesidad de desarrollar técnicas y protocolos específicos para mejorar los resultados en tales casos. Asimismo, es esencial continuar las investigaciones del autotransplante en diferentes contextos clínicos para optimizar la aplicabilidad, los resultados a largo plazo y facilitar su integración en la práctica odontológica global.
REFERENCIAS BIBLIOGRÁFICAS
1. N. B. de Freitas Coutinho et al., “Success, Survival Rate, and Soft Tissue Esthetic of Tooth Autotransplantation,” Journal of Endodontics, vol. 47, no. 3, pp. 391-396, 2021/03/01/ 2021. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S0099239920309195.
2. R. L. Santos de Andrade et al., “A VIABILIDADE DO AUTOTRANSPLANTE DENTÁRIO NA REABILITAÇÃO ORAL,” Revista CPAQV - Centro de Pesquisas Avançadas em Qualidade de Vida, vol. 16, no. 1, p. 8, 2024. [Online]. Available: https://revista.cpaqv.org/index.php/CPAQV/article/view/1576.
3. A. F. Dokova, J. Y. Lee, M. Mason, A. Moretti, G. Reside, and J. Christensen, “Advancements in tooth autotransplantation,” The Journal of the American Dental Association, vol. 155, no. 6, pp. 475-483, 2024/06/01/ 2024. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S0002817724000576.
4. M. P. Miranda, A. L. Villacis, A. A. Peñafiel, E. P. Paltas, and D. S. F. Cuvi, “Control Radiográfico de Trasplante Dentario: Reporte de Caso,” Revista de la Facultad de Odontologia de la Universidad de Buenos Aires, vol. 39, no. 91, pp. 35-39, 2024. [Online]. Available: https://revista.odontologia.uba.ar/index.php/rfouba/article/view/199.
5. C. Fernández-Gutiérrez, A. Andrade-Valderrama, C. Rosas-Méndez, and S. Hernández-Vigueras, “Evaluación de Protocolos de Autotrasplante Dental Guiado y sus Tasas de Supervivencia y Éxito. Una Revisión Sistemática,” International journal of odontostomatology, vol. 18, no. 1, pp. 77-84, 2024. [Online]. Available: https://www.scielo.cl/scielo.php?pid=S0718-381X2024000100077&script=sci_arttext&tlng=en.
6. A. Abdou, M. Matoug‐Elwerfelli, V. Nagendrababu, H. Nazzal, and M. Duggal, “Tooth auto‐transplantation: A bibliometric analysis of the top 100 most‐cited articles,” Dental Traumatology, vol. 39, no. 1, pp. 64-81, 2023. [Online]. Available: https://onlinelibrary.wiley.com/doi/full/10.1111/edt.12779.
7. I. Pedrinaci et al., “Tooth autotransplantation with adjunctive application of enamel matrix derivatives using a digital workflow: A prospective case series,” Journal of Dentistry, vol. 148, no. September, pp. 2-5, 2024/09/01/ 2024. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S0300571224003002.
8. F. A. Restrepo-Restrepo et al., “Retrospective Follow-up Assessment of Risk Variables Influencing the Outcome of Autologous Tooth Transplantation,” Journal of Endodontics, vol. 50, no. 6, pp. 747-757, 2024/06/01/ 2024. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S0099239924001274.
9. A. L. D. de Lima, M. O. Leite, and M. V. d. Santos, “Transplante dental autógeno como alternativa para o tratamento de dentes considerados perdidos, uma revisão de literatura,” Revista Ciências da Saúde Ceuma, vol. 2, no. 2, pp. 27-42, 07/19 2024. [Online]. Available: https://revcsaudeceuma.emnuvens.com.br/revista/article/view/38.
10. K. F. Cazar and C. S. B. García, “Una alternativa biológica: el autotrasplante dental,” Gaceta dental: Industria y profesiones, vol. 344, no. 2022, pp. 132-151, 2022. [Online]. Available: https://dialnet.unirioja.es/servlet/articulo?codigo=8391184.
11. J. Tramullas, “Temas y métodos de investigación en Ciencia de la Información, 2000-2019. Revisión bibliográfica,” El profesional de la información, vol. 29, no. 4, pp. 2-6, 2020. [Online]. Available: https://revista.profesionaldelainformacion.com/index.php/EPI/article/view/77328.
12. V. Granikov, Q. N. Hong, E. Crist, and P. Pluye, “Mixed methods research in library and information science: A methodological review,” Library & Information Science Research, vol. 42, no. 1, pp. 3-6, 2020. [Online]. Available: https://www.sciencedirect.com/science/article/abs/pii/S0740818819302294.
13. C. Zhang, L. Tian, and H. Chu, “Usage frequency and application variety of research methods in library and information science: Continuous investigation from 1991 to 2021,” Information Processing and Management, vol. 60, no. 6, pp. 4-8, 2023. [Online]. Available: https://www.sciencedirect.com/science/article/abs/pii/S0306457323002443.
14. P. K. Patnaik, P. T. R. Swain, S. K. Mishra, A. Purohit, and S. Biswas, “Composite material selection for structural applications based on AHP-MOORA approach,” Materials Today: Proceedings, vol. 33, no. Part 8, pp. 5659-5663, 2020. [Online]. Available: https://www.sciencedirect.com/science/article/abs/pii/S221478532032678X.
15. M. Carra, F. Botticini, P. Filippo Carlo, M. Giulio, M. Pezzagno, and B. Barabino, “A comparative cycling path selection for sustainable tourism in Franciacorta. An integrated AHP-ELECTRE method,” Transportation research procedia, vol. 69, no. February, pp. 451-452, 2023. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S2352146523002041.
16. A. Akmaludin, E. G. S, R. Rinawati, E. Arisawati, and L. S. Dewi, “Decision Support for Selection of The Best Teachers Recommendations MCDM-AHP and ARAS Collaborative Methods,” Sinkron : jurnal dan penelitian teknik informatika, vol. 8, no. 4, pp. 2036-2048, 2023. [Online]. Available: https://www.polgan.ac.id/jurnal/index.php/sinkron/article/view/12354.
17. C. Ghenai, M. Albawab, and M. Bettayeb, “Sustainability indicators for renewable energy systems using multi-criteria decision-making model and extended SWARA/ARAS hybrid method,” Renewable Energy, vol. 146, no. February, pp. 580-597, 2020. [Online]. Available: https://www.sciencedirect.com/science/article/pii/S0960148119309978.
18. Morales-Cobos JD, Gavilanes-López VN, Sambache-Villegas MF. Accidentes endodónticos por fractura de limas en la preparación biomecánica de conductos radiculares. Rev Inf Cient [Internet]. 2023;102(2 Sup). Disponible en: https://revinfcientifica.sld.cu/index.php/ric/article/view/4415
19. Aguilar Berrezueta RJ, Estrella López BC, Guida Acevedo GN. La importancia de la lectura como herramienta de aprendizaje y los beneficios en la salud mental de estudiantes y docentes de la escuela de Medicina, UNIANDES sede Santo Domingo. Dilemas contemp: educ política valores [Internet]. 2024 [cited 2024 Sep 14]; Available from: https://dilemascontemporaneoseducacionpoliticayvalores.com/index.php/dilemas/article/view/4114
FINANCIACIÓN
Ninguna.
CONFLICTO DE INTERÉS
Ninguno.
CONTRIBUCIÓN DE AUTORÍA
Conceptualización: Juan Francisco Mayorga Pico, Dennis Paul Auz Valencia, María Belén Sánchez Villacís.
Curación de datos: Juan Francisco Mayorga Pico, Dennis Paul Auz Valencia, María Belén Sánchez Villacís.
Análisis formal: Juan Francisco Mayorga Pico, Dennis Paul Auz Valencia, María Belén Sánchez Villacís.
Redacción – borrador original: Juan Francisco Mayorga Pico, Dennis Paul Auz Valencia, María Belén Sánchez Villacís.
Redacción – revisión y edición: Juan Francisco Mayorga Pico, Dennis Paul Auz Valencia, María Belén Sánchez Villacís.